C’est le plus fréquent des rhumatismes inflammatoires chroniques (0.4 % de la population). La PR touche plus particulièrement les femmes (3 malades sur 4 sont des femmes). L’âge moyen au moment du diagnostic se situe entre 40 et 50 ans.
Lorsque le patient a moins de 15 ans, on parle d'arthrite chronique juvénile. Elle touche plusieurs articulations dont principalement la main, le poignet, l'avant-pied, le coude, les genoux et les chevilles de manière symétrique en quelques semaines.
Quels sont les mécanismes ?
La polyarthrite rhumatoïde fait partie des maladies auto-immunes, mais ses causes sont encore inconnues. L'organisme du patient produit des anticorps dirigés contre ses propres tissus, provoquant une forte réaction inflammatoire.
Le principal tissu ciblé est la membrane synoviale qui s'épaissit et produit en quantité anormale du liquide synovial aboutissant à la formation de ce que l’on appelle le pannus qui peut détruire progressivement le cartilage et l’os.
Quels sont les symptômes ?
Le développement de la polyarthrite rhumatoïde se manifeste le plus souvent par des poussées durant lesquelles on observe :
- un gonflement des articulations,
- une raideur des articulations avec un dérouillage difficile au réveil,
- l'apparition, pendant les poussées, de douleurs permanentes qui réveillent la nuit.
En l’absence de traitement, la succession de ces poussées entraîne la déformation des articulations et la maladie se propage dans d'autres localisations du corps.
Comment évolue-t-elle ?
L'évolution naturelle de la maladie se fait en général par poussées plus ou moins longues et d’intensité variable, entrecoupées de rémissions (la maladie disparaît avec le traitement mais revient à l’arrêt du traitement) imprévisibles, pouvant détruire peu à peu le cartilage et les tendons. Plus rarement, on assiste à une stabilisation de la maladie.
Comment fait-on le diagnostic ?
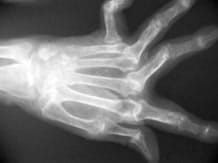
Le diagnostic de la maladie à son début n'est pas toujours facile car les signes peuvent évoquer d'autres maladies et il est très souvent nécessaire de faire des examens complémentaires (prises de sang, radiographies).
Dans le sang, on met souvent en évidence des signes d'inflammation : augmentation de la vitesse de sédimentation (VS) et de la Protéine C Réactive (CRP), ainsi qu'une discrète anémie (hémoglobine basse).
La positivité du test au Latex ou la réaction au Waaler-Rose ou « facteurs rhumatoïdes » et la présence dans le sang d’anticorps anti-CCP sont des arguments forts en faveur du diagnostic. On parle parfois de "séropositivité", à ne pas confondre avec la séropositivité des malades atteints du sida qui n'a aucun rapport.
Les radiographies standard initiales sont souvent normales au moment du diagnostic mais peuvent déjà montrer des anomalies articulaires en particulier aux pieds et aux mains.
Grâce à l'IRM (Imagerie par Résonance Magnétique nucléaire) et l'échographie, on peut voir plus tôt certaines lésions.
Quels sont les traitements ?
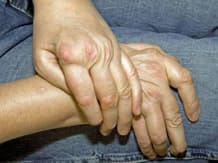
Différents types de traitements sont prescrits avec pour objectifs de soulager les douleurs, diminuer l’inflammation, ralentir l’apparition des lésions articulaires, conserver la fonction articulaire et améliorer la qualité de vie.
Les traitements symptomatiques
- Les anti-inflammatoires stéroïdiens (cortisone) et non stéroïdiens (AINS) réduisent la douleur et l’inflammation.
- Les antalgiques soulagent la douleur.
Ni les uns ni les autres n’agissent sur l’évolution de la maladie.
Les traitements de fond
- Ils sont utilisés pendant des périodes prolongées pour diminuer l’évolution de la maladie.
- Ils sont de différente nature et le rhumatologue choisit le plus adapté en fonction de la gravité de la PR, des antécédents et des contre-indications du patient.
Parmi ces traitements, les biothérapies sont les plus récents. Ils agissent de façon spécifique sur certaines substances libérées par le système immunitaire comme le TNF-alpha.
Ces médicaments administrés par voie sous-cutanée ou intraveineuse peuvent avoir des effets indésirables. La surveillance médicale pendant ces traitements est donc de la plus haute importance. Elle repose notamment sur des prises de sang régulières.
Les traitements locaux
Ils sont aussi prescrits pour prévenir l'apparition des déformations et soulager les douleurs : infiltrations de corticoïdes, synoviorthèse, ablation de la membrane synoviale (synovectomie) et chirurgie (prothèse, arthroplastie, réparation des tendons).
Les traitements non médicamenteux
La kinésithérapie peut être prescrite en complément des traitements médicamenteux pour préserver ou restaurer la mobilité articulaire et la force musculaire.
L’ergothérapie, prescrite par le médecin, apprend au patient à effectuer au mieux les gestes quotidiens rendus difficiles par la maladie.
Les orthèses, qui servent à maintenir et à immobiliser les articulations, permettent de diminuer la douleur et l’inflammation et, peut-être, de limiter l’apparition des déformations.
Plus d’informations
Si vous souhaitez des renseignements supplémentaires sur cette maladie, vous pouvez vous adresser à :
- AFP - Association française des polyarthritiques
http://www.polyarthrite.org
AFPric - Secrétariat National 9, rue de Nemours, 75011 Paris
Tél. : 01 400 30 200
Fax : 01 400 30 209
E-mail : afp@nerim.net
- ANDAR
http://www.polyarthrite-andar.com
7, rue des Calquières, 34800 Clermont L’Hérault
E-mail : andar@polyarthrite-andar.com
Tél. : 04 67 88 53 12
Fax : 04 67 88 59 86
N° Vert : 0800 001 159 (Appel GRATUIT depuis un poste fixe)
- AFLAR
http://www.aflar.org
2 rue Bourgon 75013 Paris
Tél. : N° AZUR 0810 42 02 42